Лечение макулярного отека
Выбор варианта лечения макулярного отека сетчатки глаза различается при разных видах отека, а также может варьировать в зависимости от причин и давности заболевания. Выделяют три основных варианта лечения макулярного отека глаза: консервативное, лазерное и хирургическое.
При диабетическом макулярном отеке самым действенным способом лечения является метод лазерной коагуляции. Лазерное лечение диабетического макулярного отека заключается в коагуляции измененных сосудов и централизации кровотока. Таким образом, купируется отек и предотвращается дальнейшее развитие заболевания. Лечение диабетического макулярного отека также включает интравитреальное введение лекарственных препаратов (кеналог). При пролиферативной диабетической ретинопатии интравитреально может вводиться anti-VEGF, что позволяет улучшить состояние сосудов сетчатки.
 |
|
| Лазерное лечение макулярного отека | Интравитреальное введение anti-VEGF |
Лечение кистозного макулярного отека включает применение системных и местных нестероидных противовоспалительных препаратов, интравитреальное введение пролонгированных глюкокортикостероидов (Озурдекс) и ингибиторов эндотелиальных факторов роста. С целью оптимизации кровообращения в центральной области может также применяться лазерная коагуляция сетчатки.
При экссудативной форме возрастной макулярной дегенерации основное лечение макулярного отека глаза сводится к интравитреальным инъекциям ингибиторов эндотелиального фактора роста (Авастин, Луцентис, Афлиберцепт), что приводит к обратному развитию вновь образованных сосудов, а также восстановлению капиллярной сети и нормализации кровообращения в сетчатке.
 |
|
| Эйлеа (Афлиберцепт) | Луцентис (Ранибизумаб) |
Хирургическое лечение макулярного отека является наиболее высокотехнологичным и эффективным методом, когда иные способы лечения либо проявили свою нерезультативность, либо приводят к незначительному или нестойкому улучшению состояния сетчатки в макулярной области и не сопровождаются стабилизацией или повышением зрительных функций.
Оперативное лечение диабетического и кистозного макулярного отека сетчатки глаза заключается в выполнении операции, которая называется витрэктомия. В условиях Клиники им. Святослава Федорова витрэктомия выполняется в формате 25-27G, когда диаметр рабочей части инструмента составляет менее 0,5 мм! Малоинвазивный характер операции позволяет проводить ее в условиях местного обезболивания, без использования общего наркоза и без госпитализации пациента в стационар клиники. В ходе витрэктомии производится иссечение стекловидного тела и удаление эпиретинальных мембран, оказывающих тракционное воздействие на сетчатку и поддерживающих диабетический и кистозный макулярный отек. Лечение отека макулярной области вследствие развития у пациента влажной формы макулярной дегенерации сопровождается удалением субретинально расположенных новообразованных сосудов, формирующих субретинальную неоваскулярную мембрану, являющуюся причиной макулярного отека.
Своевременно проведенное лазерное или хирургическое лечение макулярного отека существенно оптимизирует результаты лечения и значимо влияет на прогноз заболевания. Кроме того, прогноз зависит от этиологии, давности заболевания, наличия сопутствующей патологии, степени выраженности отека и наличия осложнений. Самый благоприятный прогноз отмечают при послеоперационном отеке макулярной области с полным восстановлением зрения и купированием отека за несколько месяцев. Неблагоприятный прогноз для зрительной функции может быть при осложненных формах отека, при формировании дистрофических изменений, разрывов сетчатки, гибели фоторецепторов. Такие патологические процессы могут привести к необратимому нарушению зрительной функции вплоть до полной слепоты.
Мукоидное набухание (мукоидный отёк)[править | править код]
Муко́идное набухание (муко́идный отёк) — паранекротический процесс в волокнистой ткани и стенках сосудов, при котором происходит накопление свободной гиалуроновой кислоты и её фрагментов. Свободный гиалуронат и особенно его фрагменты обладают выраженными гидрофильными (осмотическими) свойствами, поэтому в очаг их концентрации поступает в большем, чем обычно, количестве вода и развивается отёк.
Процесс под названием миксомато́зный (хромотро́пный) отёк в г. описал московский патологоанатом Владимир Тимофеевич Талалаев, изучая тканевые изменения при ревматизме при помощи окраски срезов метахроматическим методом (толуидиновым синим). В г. Анатолий Иванович Струков заменил это обозначение термином «мукоидное набухание».
Мукоидный отёк не является только патологическим процессом, он встречается и в норме. Так, физиологическая регенерация волокнистых тканей, прежде всего рыхлой неоформленной ткани, протекает с накоплением значительного количества свободного гиалуроната. В ходе последующего ремоделирования регенерирующей ткани его концентрация снижается благодаря включению синтезированной механоцитами гиалуроновой кислоты в состав протеогликанов. Например, выраженный мукоидный отёк отмечается в волокнистой ткани долек молочных желёз в секреторной фазе цикла и в первые месяцы беременности.
Классификация
Классифицируют формы мукоидного отёка следующим образом:
I. Биологическое значение
- Физиологические варианты (физиологическая и репаративная регенерация)
- Патологические формы.
II. Этиологический принцип
- При регенерации волокнистой ткани
- При инфекционных процессах (особенно стрептококковых инфекциях)
- При инвазивном росте злокачественных опухолей
- При хронической гипоксии
- При аллергических процессах.
III. Патогенетический принцип
- Вследствие декомпозиции (фанероза)
- Вследствие трансформации.
IV. Распространённость изменений
- Распространённый процесс (инфекционные и аллергические заболевания, хроническая гипоксия)
- Местные изменения (регенерация, злокачественные опухоли).
Патогенез мукоидного отёка
Выделяют два механизма развития мукоидного отёка — декомпозиция (фанероз) и трансформация.
1. Декомпозиция обусловлена ферментативным расщеплением гиалуроновой кислоты в составе протеогликанов основного вещества и коллагеновых волокон (ферменты гиалуронидазы) или разрушением белков протеогликанов с последующим высвобождением гиалуроновой кислоты (матриксные металлопротеиназы). Ферментативная деградация основного вещества особенно характерна для стрептококковых инфекций (например, ревматизма) благодаря ферменту стрептогиалуронидазе, а также при инвазивном росте злокачественных новообразований под влиянием ферментов опухолевых клеток (матриксных металлопротеиназ). Мукоидный отёк при различных аллергических заболеваниях также формируется по механизму декомпозиции.
2. Механизм трансформации (усиление синтеза гиалуроната фибробластами) реализуется при хронической гипоксии, а также при регенерации.
Микроморфологическая картина
Специфические макроморфологические признаки мукоидного отёка отсутствуют. Диагностируют процесс на основании выявления характерных микроскопических изменений в тканевых срезах, окрашенных гематоксилином и эозином, по ван Гизону и с использованием гистохимического метода.
1. Окраска гематоксилином и эозином. Волокнистая ткань и стенки сосудов в состоянии мукоидного отёка окрашиваются базофильно (гематоксилином в синий цвет). Базофилия волокнистой ткани различной степени выраженности настолько характерна для мукоидного отёка, что в практической работе патологоанатома другие способы окраски используются редко.
2. Окраска по ван Гизону. Коллагеновые волокна при окраске по ван Гизону выглядят более бледными — оранжевыми (в норме тёмно-красные).
3. Гистохимическая верификация процесса. Гистохимическая верификация мукоидного отёка проводится толуиди́новым синим, при этом ткань окрашивается в красный цвет. В данном случае обнаруживается явление метахромазии (метахроматическая окраска). Метахромази́я — способность ткани окрашиваться в цвет, отличный от цвета красителя (в отличие от ортохромази́и, когда ткань окрашивается в тон красителя).
Как лечить текому яичника?
Лечение опухоли только хирургическое. Объем операции будет зависеть от возраста женщины, размера образованияи иных сопутствующих факторов. Возможны следующие варианты:
Резекция яичника в пределах здоровых тканей. Удаляется только опухоль, орган сохраняется. Приоритетный метод у молодых женщин и девочек-подростков
Важно не просто удалить опухоль, но и сохранить функционально активную ткань яичника и овариальный резерв (запас фолликулов).
Овариоэктомия – удаление опухоли вместе с яичником. Метод выбора в менопаузу.
При сопутствующей гиперплазии эндометрия у женщин в постменопаузу показано удаление яичника вместе с маткой.
Меры профилактики
Важно обращать внимание на любые изменения в организме. Нужно самостоятельно осматривать грудь на 14-й день цикла. Врачи советуют рожать до 30-ти лет
Лечение любых болезней должно быть профессиональным. Самостоятельная терапия недопустима
Врачи советуют рожать до 30-ти лет. Лечение любых болезней должно быть профессиональным. Самостоятельная терапия недопустима.
Пациентка не должна злоупотреблять гормональными контрацептивами, так как они могут спровоцировать патологии молочной железы
Важно отказаться от вредных привычек, следует вести здоровый и активный образ жизни. Фиброз редко становится злокачественной опухолью
Какие гормональные препараты вы принимали для стимуляции овуляции?
- Гонал 33%, 3338 голосов 3338 голосов 33%
3338 голосов — 33% из всех голосов
- Клостилбегит 25%, 2497 голосов
2497 голосов 25%
2497 голосов — 25% из всех голосов
- Менопур 16%, 1605 голосов
1605 голосов 16%
1605 голосов — 16% из всех голосов
- Пурегон 15%, 1465 голосов
1465 голосов 15%
1465 голосов — 15% из всех голосов
- Прегнил 9%, 878 голосов
878 голосов 9%
878 голосов — 9% из всех голосов
- Меногон 3%, 302 голоса
302 голоса 3%
302 голоса — 3% из всех голосов
Всего голосов: 10085
Голосовало: 7411
17 января, 2018
×
Вы или с вашего IP уже голосовали.
Диагностика ХЭ
Обязательным этапом диагностики данного заболевания является морфологическое исследование материала, которое проводят в среднюю и позднюю фазу пролиферации эндометрия – на 7-10 день менструального цикла.
Морфологические критерии диагностики ХЭ:
- Воспалительные инфильтраты, состоящие из лимфоидных клеток, расположенные вокруг желез и кровеносных сосудов или диффузно.
- Наличие в строме эндометрия плазматических клеток.
- Очаговый фиброз стромы, возникающий при длительном течении хронического воспаления.
- Склеротические изменения стенок спиральных артерий эндометрия, формирующиеся при длительном течении заболевания.
Исследование проводят дважды: в первые 1-3 дня после менструации и за 2-3 дня до начала месячных.
Наиболее частые эхографические признаки хронического эндометрита это:
- Возникновение в зоне срединного М-эхо участков повышенной эхогенности разной величины и формы
- В полости матки могут определяться пузырьки газа
- В базальном слое эндометрия могут визуализироваться гиперэхогенные образования диаметром 1-2 мм, представляющие собой очаги фиброза
- Может выявляться расширение полости матки до 3-7 мм за счет жидкостного содержимого, асимметрия толщины стенок эндометрия, неоднородность его структуры.
Наиболее характерные гистероскопические признаки ХЭ:
- Единичные или множественные очаги гиперемии со светлым точечным центром («симптом клубники»)
- Множественные микрополипы, отек эндометрия
- Неравномерная толщина и окраска эндометрия
- Точечные кровоизлияния
Воспаление слизистой носа лечение
При гиперемии слизистой оболочки носа назначают комплексную терапию, включающую в себя антибиотики, либо различные противовирусные препараты для борьбы с микроорганизмами, являющимися причиной возникновения заболевания.
Или местное лечение, которое поможет прочистить и увлажнить слизистую. Для местного лечения используют средства на основе эфирных масел и морской воды. Подробнее в инструкциях:
Так же для лечения воспаления отоларинголог может назначить различные физиотерапевтические процедуры:
- электрофорез;
- дарсенваль;
- ингаляционная терапия;
- ультразвуковое воздействие на кожу крыльев, спинки и скатов носа;
- и другие процедуры задачами которых является снятие отека, устранение воспаления, нормализация микроциркуляции, регенерация слизистой носа.
Лечение
Основной целью терапии является контроль степени ретенции, связанной с отеком роговицы, с помощью концентрированного солевого раствора и других препаратов с локальным мочегонным действием. Терапия также предусматривает профилактику антибиотиками, инфекций, которые могут возникнуть в результате накопления жидкостей.
Отек роговицы: устранение причин
Лечение отека роговицы включает в себя, прежде всего, устранение первопричины (то есть патологии, ответственной за накопление избытка жидкости).
Например:
- Если отек роговицы является следствием внутриглазной гипертензии, терапевтический протокол направлен на борьбу с ним путем введения гипотензивных препаратов.
- Если опухоль вызвана послеоперационным осложнением, симптомы могут быть улучшены путем назначения мочегонных препаратов в сочетании с антибиотиками и противовоспалительными средствами.
- Если воспаление роговицы вызвано неправильным использованием контактных линз, их применение следует прекратить.
Лечение отека роговицы
Что касается уменьшения количества избыточной жидкости, то контролировать расширение отека роговицы можно, используя на местном уровне гипертонический раствор и мази на основе хлорида натрия, которые действуют, создавая осмотический градиент, через разрывную пленку вне роговицы. Другими словами, закапывание этих глазных капель или нанесение мазей, называемые гиперосмотическими, привлекают жидкости из роговицы, заставляя их затем испаряться с поверхности глаза; этот эффект явно не работает в течение ночи, потому что — во время сна — глаз остается закрытым (именно поэтому симптомы отека роговицы усиливаются по утрам).
Чтобы уменьшить этот дискомфорт, врач может посоветовать наносить 5%-ную хлористую натриевую мазь перед сном, а гипертонический раствор утром, чтобы удалить скопления жидкости, накопившейся в течение ночи.
Пациентов, которые испытывают значительную боль, можно лечить с помощью процедуры, известной как передняя стромальная пункция.
Пересадка роговицы
К сожалению, нет лекарства от улучшения состояния эндотелиальных клеток. Поэтому в наиболее серьезных случаях отек роговицы требует трансплантации роговицы.
Как лечить выраженный отек стромы?
Лечение выраженного отека стромы включает в себя комплекс мероприятий, направленных на снижение отека и улучшение общего состояния глаза. Оптимальная тактика лечения определяется врачом и зависит от причины возникновения отека.
В большинстве случаев применяются следующие методы лечения:
1. Применение противоотечных лекарств. Для снижения отека стромы назначаются препараты, которые способствуют улучшению микроциркуляции крови и лимфы, а также снижают проницаемость сосудистой стенки. Это могут быть капли или мази, содержащие вазоконстрикторные и антигистаминные компоненты.
2. Физиотерапевтические процедуры. Для улучшения обменных процессов и снижения отека стромы применяются физиотерапевтические процедуры, такие как УФ-облучение, лазерная терапия, электрофорез. Они помогают улучшить кровообращение, снизить воспаление и отек.
3. Применение увлажняющих капель. Часто отек стромы сопровождается сухостью глаз и раздражением слизистой оболочки. Для снятия этих симптомов назначаются специальные увлажняющие капли, которые улучшают состояние глаза и способствуют его быстрому восстановлению.
4. Режим работы и отдыха. При выраженном отеке стромы рекомендуется соблюдать правила гигиены глаз и проводить рациональный режим работы и отдыха. Необходимо избегать длительного пребывания перед монитором, частых подъемов тяжестей, а также испытаний других факторов, которые могут негативно сказаться на состоянии глаза и способствовать развитию отека.
Важно помнить, что самолечение выраженного отека стромы может быть опасным и привести к ухудшению состояния глаза. Поэтому при появлении симптомов отека стромы необходимо обратиться к врачу-офтальмологу для получения квалифицированной помощи и назначения эффективного лечения
Диагностика и методы лечения
В случае с отеком и гиперемией слизистой желудка лечение назначается только после выявления причины и полного обследования организма.
Обследование
Диагностику проводит гастроэнтеролог. Для начала он осматривает и опрашивает больного, выясняя насколько выражены симптомы. После назначается ряд диагностических процедур. Какие именно это будут процедуры, зависит от причины болезни. Это могут быть:
- гастроскопия;
- рентген поджелудочного тракта;
- УЗИ органов брюшной полости;
- биопсия тканей;
- компьютерная томография.
По результатам вышеописанных процедур врач составляет план дальнейших действий.
Лекарственные препараты
Как и диагностика, выбор медикаментозных средств зависит от причины заболевания и его тяжести:
- Антибактериальные препараты. Помогают в борьбе с инфекциями.
- Антациды. Нейтрализуют соляную кислоты, вызывающую раздражение.
- Блокаторы рецепторов гистамина.
- Препараты, стимулирующие работу желудка.
- Ингибиторы протонного насоса. Уменьшают выработку соляной кислоты.
Также показан прием ферментов, которые благотворно влияют на работу желудочно-кишечного тракта в целом.
Хирургическое вмешательство
Операцию проводят, если причиной отечности стала злокачественная опухоль. В таких случаях делают полную или частичную резекцию (удаление) желудка. При распространении опухоли на соседние органы придется удалять и их.
После хирургического вмешательства показано проведение химио- и лучевой терапии, которые предотвратят появление метастазов. Для восстановления организма по окончании всех процедур больному назначают прием витаминных комплексов.
Народные методы
Средства народной медицины можно применять только после консультации с врачом. Как и обычные лекарства, они имеют свои побочные эффекты и противопоказания.
Есть несколько действенных рецептов:
- 3 ст.л. аптечной ромашки залить 750 мл горячей воды. Настаивать в термосе. Пить по 1 стакану 3 раза в день. Это средство помогает справиться с болью.
- Уменьшить воспаление можно с помощью спиртовой настойки календулы. Разовая доза равна 50 каплям (развести в 250 мл теплой воды).
- Устранить тошноту поможет облепиховый отвар. Для его приготовления 6 ст.л. ягод (свежие или сухие) нужно залить 1 л горячей воды. Довести до кипения и варить 5 мин. Процедить, используя марлю. Принимать в течение дня. По желанию добавить мед.
Для того, чтобы нормализовать состояние слизистой оболочки желудка, нужно принимать прополис. Разовая доза равна 9 г (пить по утрам). Курс лечения длится месяц.
Профилактика отека желудка

Предупредить развитие отечности желудка можно несколькими способами:
- Отводить достаточное количество времени для отдыха и сна.
- Следить за соблюдением правил гигиены.
- Регулярно делать хотя бы простую зарядку.
- Каждый год проходить медосмотр с целью своевременного выявления патологических процессов.
- Защитить себя от стрессов.
Немаловажную роль в профилактике играет и правильное питание. Из меню нужно убрать все продукты, которые раздражают слизистую желудка. Их можно заменить ягодами и фруктами, сгущенным молоком и сливками, рисом и гречкой, нежирными сортами рыбы и мяса.
Симптомы
Кистозный макулярный отёк проявляется следующими симптомами:
- Снижением остроты зрения, которое изначально после оперативного вмешательства было более высоким;
- Центральной скотомой (потерей зрительной функции в середине поля зрения);
- Метаморфопсиями (искажением зрительного восприятия объектов внешней среды – размеров, формы, цвета или параметров движения).
 Рис.2 Центральное зрение при макулярном отёке
Рис.2 Центральное зрение при макулярном отёке
При проведении осмотра глазного дна (офтальмоскопии) врачи выявляют сглаженность фовеальной ямки (небольшого углубления, которое находится в центре жёлтого пятна).
При периметрии (определении полей зрения) – скотомы (слепые пятна) в центральном отделе.Ранее КМО выявляли с помощью флуоресцентной ангиографии глазного дна (ФАГ). В последние годы офтальмологи отдают предпочтение оптической компьютерной томографии (ОКТ), в том числе – с функцией ангиографии (ОКТА).
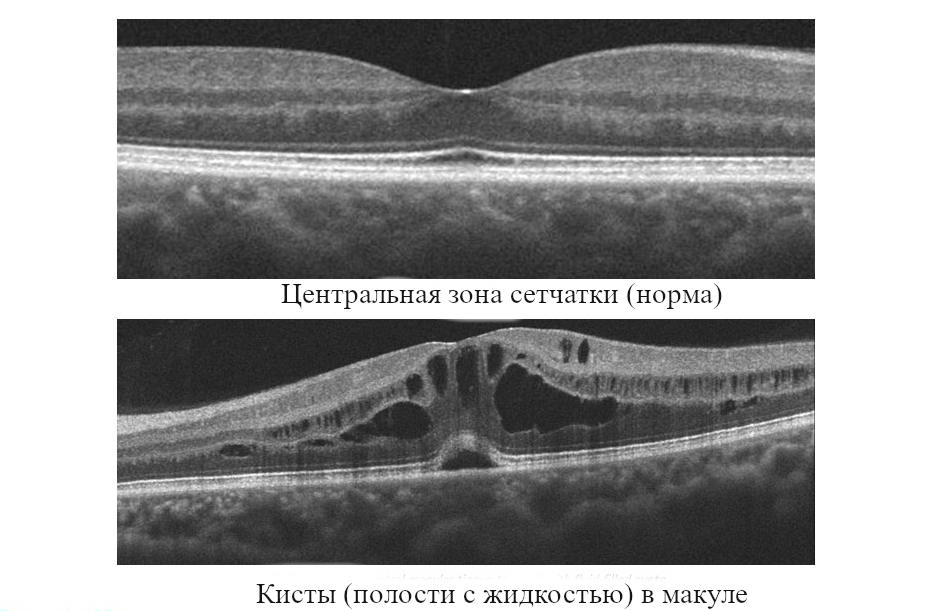 Рис.3 Кистозный макулярный отёк на ОКТ (оптической когерентной томографии сетчатки)
Рис.3 Кистозный макулярный отёк на ОКТ (оптической когерентной томографии сетчатки)
При оценке данных томограмм учитывают, что после операции умеренное утолщение сетчатки в фовеальной области, не превышающее 25 мкм, в течение 6-12 месяцев наблюдается у большинства пациентов.
Для каждой модели аппаратуры выработаны свои нормативы толщины центральной области сетчктки и её изменения после операции. Их превышение оценивают как возможный некистозный макулярный отёк.
Диагностика кистозного макулярного отёка с помощью офтальмологической компьютерной томографии при наличии крупных кист затруднений не вызывает.
Классификация гастроинтестинальных стромальных опухолей
До 80-х годов прошлого века специалисты считали, что новообразования данной группы происходят из гладкомышечной ткани и рассматривали подобные опухоли как леомиосаркомы, лейомиомы и лейомиобластомы. После внедрения в клиническую практику иммунногистохимических методик и электронной микроскопии было установлено, что клетки гастроинтестинальных стромальных опухолей происходят из интерстициальных клеток Кахаля, представляющих собой связующее звено между интрамуральными узлами периферической нервной системы и клетками гладких мышц полых органов ЖКТ. Одной из основных функций таких клеток является координация перистальтики стенки пищевода, желудка и кишечника.
Макроскопически гастроинтестинальные стромальные опухоли представляют собой рыхлые мягкие узлы розоватого, серого или светло-коричневого цвета с участками ослизнения. Диаметр узлов может колебаться от 1 до 35 см. В процессе роста такие новообразования могут сливаться, образуя конгломераты или кистозные структуры. В центре крупных неоплазий обычно обнаруживаются участки некроза, в ткани новообразований видны кистозные полости с кровоизлияниями.
При микроскопическом исследовании образца гастроинтестинальной стромальной опухоли обнаруживаются веретенообразные и эпителиолидные клетки, располагающиеся на расстоянии друг от друга либо группирующиеся в скопления, разделенные тонкими прослойками соединительной ткани. Отмечается полиморфизм клеток. Веретенообразные клетки образуют пучки и завитки. Эпителиолидные клетки имеют более четкие границы, форма таких клеток округлая или полигональная. Цитоплазма веретенообразных и эпителиоидных клеток светлая, ядра клеток округлые или овальные.
С учетом особенностей гистологического строения выделяют следующие типы гастроинтестинальных стромальных опухолей:
- Веретеноклеточные. Составляют около 70% от общего количества стромальных новообразований. Преобладают веретенообразные клетки с округлыми или вытянутыми мономорфными ядрами.
- Эпителиоидные. Встречаются в 20% случаев стромальных неоплазий. Преобладают полигональные или округлые клетки с овальными или округлыми светлыми ядрами.
- Илеоформные. Составляют 10% от всех гастроинтестинальных стромальных опухолей. Отмечается выраженный клеточный полиморфизм.
Кроме того, выделяют редко встречающиеся онкоцитарные, мезотелиомоподобные и перстневидноклеточные ГИСО.
Прогноз при текоме яичника
Доброкачественная опухоль дает благоприятный прогноз. После удаления текомы в постменопаузу кровянистые выделения прекращаются, уходят признаки патологического омоложения. В репродуктивном возрасте отмечается восстановление менструального цикла. В будущем при сохранных яичниках возможно наступление беременности. В доподростковом возрасте клинические проявления болезни после удаления текомы стихают, но часто девочек остаются низкорослыми.
Рецидив доброкачественной опухоли возможен спустя 5 лет и более. Предсказать вероятность такого исхода довольно сложно.
Злокачественная текома отличается относительно благоприятным течением. При своевременном оказании медицинской помощи можно сохранить здоровье и жизнь женщины.
Застой лимфы в организме
В некоторых случаях застой лимфы может привести к адаптивным реакциям, развитию коллатерального лимфообращения. Происходит новообразование лимфатических капилляров и сосудов, а также их структурная перестройка. Стоит учесть, что недостаток кровообращения некоторое время может быть компенсаторным. Но в условиях наростающего застоя лимфы этих функций организма оказывается недостаточно. Капилляры и сосуды переполняются лимфой, превращаются в тонкостенные широкие полости. В отводящих сосудах появляются многочисленные варикозные расширения. В связи с декомпенсациеей кровообращения возникаают отеки. Наступает декомпенсация лимфообращения, выражением которой является лимфогенный отек, или лимфедема.
Лимфадема может иметь форму:
- острая/хроническая;
- общая/местная.
Как острая, так и хроническая лимфедема может быть общей или местной (регионарной). Острая лимфедема встречается достаточно редко, в этих случаях при повышении венозного давления в полых венах в грудном протоке развивается ретроградный застой. Хроническая лимфедема — закономерное явление при хроническом венозном застое, т. е. при хронической недостаточности кровообращения, и поэтому имеет большое клиническое значение.
Регионарная лимфедема возникает при следующих факторах:
- Закупорка отводящих лимфатических сосудов;
- физическое сдавливание (перевязка при операции);
- острый лимфаденит;
- экстрипация лимфатических узлов и сосудов.
Регионарная лимфедерма исчезает, как только налаживается коллатеральное лимфообращение. Клиническое значение имеет хроническая местная лимфедема, которая бывает:
- Врожденная (связана с гипоплазией, аплазией);
- приобретенная (опухоли, хронические воспаления, склероз).
Хронический застой лимфы ведет к гипоксии ткани. В условиях нарастающей гипоксии усиливается активность фибробластов. Ткань, кожа и подкожная клетчатка конечностей увеличиваются в объеме. Утрачивая форму, она становится плотной, эти изменения называются слоновостью.
Стоит упомянуть хилезный асцит, который выражен накоплением лимфы с высоким содержание жиров в брюшной полости. При этом жидкость белая, напоминающая молоко. накопление хилезной жидкости в плевральной полости называют хилотораксом.
Хилезный асцит — накопление хилезной жидкости (лимфа с высоким содержанием жиров) в брюшной полости при резком застое лимфы в органах брюшной полости или при повреждении лимфатических сосудов кишечника и его брыжейки. Хилезная жидкость белая, напоминает молоко. Накопление хилезной жидкости в плевральной полости называется хилоторакс, связано с повреждением грудного протока или сдавленней опухолью.
Виды трабекулярного отека
Трабекулярное поражение имеет разделение, зависящее от течения патологического состояния. Отеки классифицируются по следующим видам:
- реактивный — развивается после операционного вмешательства. Излечивается быстро, характеризуясь усиленным болевым синдромом;
- вазогенный отек — появляется вследствие травм, воспалительных процессов. Зону поражения ткани припухлость выбирает в районе тазобедренного, коленного сустава;
- цитотоксический отек — усложненная форма поражения костного мозга. Излишне накопившаяся жидкость собирается в поврежденном органе. Опухоль затрагивает клетки, находящиеся ближе всего к кровеносным сосудам. Нарушается метаболизм, возможна гипоксия;
- интерстициальный — излишки жидкости собираются в межклеточном пространстве. Вызывает отек гидроцефалия.
Помимо механизма протекания и формирования, трабекулярный отек подразделяется по зонам поражения. Каждый вид характеризуется собственными симптомами.
Отек коленного сустава
Данная припухлость часто поражает коленный сустав. Это такой вид трабекулярного отека, который возникает вследствие механических внешних поражений, так и внутренних костных разрушений (артрит).
Запущение патологии грозит следующими осложнениями:
- ослабление иммунной системы;
- нарушение движения (хромота, шаткая ходьба);
- сокращение костной длины берцовой, бедренной частей организма;
- ограниченность двигательной функции поврежденного сустава;
- угнетение кровеносной системы.
Отек спинного мозга
Функции позвоночника сложно переоценить. Помимо поддержки скелета, орган выполняет защитную функцию. Припухлость спинной зоны возникает вследствие травматического действия, болезней органа, нарушения кровообращения.
Трабекулярный отек позвонков делится согласно локализации на общий и местный. Первая разновидность образуется вследствие тяжелых патологических процессов организма, затрагивающих спину, и тяжких травм (падение, ДТП). Локальный тип затрагивает отдельные части, возникающие из-за точечного поражения органа, ушиба позвоночника. Отек затрагивает только травмированный участок.
Общая симптоматика трабекулярного отека отделов позвоночника характеризуется следующими признаками:
- упадок сил, тошнота, головокружение;
- яркий болевой синдром при движении;
- ангиоспазм;
- проблемы высвобождения стула, мочеиспускания;
- ослабление восприимчивости конечностей.
Бедренной кости
Отек бедренной кости возникает вследствие инфекционных процессов. Основной сопроводитель припухлости — осиомиелит. Прогрессирование заболевания вызывает гнойные процессы.
Симптомы проявляются повышенной температурой, выворачиванием конечностей внутрь, скованностью движений, болями. Травма поражает внутреннюю и поверхностную часть кости с мозговым участком.
Отек большеберцовой кости
Данный отек затрагивает области бедренной и большеберцовой кости. Симптомы могут выражаться отсутствием болевых ощущений. Затруднительным становится стоять на поврежденной ноге.
Травмированное место вызывает усиление внутреннего костного давления. Наблюдается припухлость мягких тканей, отечность образуется в ходе неосторожных движений, старых травм органа.
Диагностика отека стромы: как правильно поставить диагноз
Отек стромы — это состояние, при котором возникает набухание и отек глубоких слоев сетчатки глаза. Отек стромы может быть вызван различными причинами, такими как глаукома, воспаление, травма или хирургическое вмешательство. Чтобы правильно поставить диагноз, врач может использовать несколько методов диагностики.
Осмотр глаза
Врач проводит осмотр глаза для определения наличия отека стромы. Он оценивает внешний вид глаза, ищет признаки отека, такие как краснота, припухлость и изменение формы сетчатки. Врач также проводит осмотр глазного дна с помощью специальных инструментов, чтобы получить более точное представление об отеке.
Общий анализ крови
Общий анализ крови может быть полезен в диагностике отека стромы, так как некоторые заболевания, такие как воспаление или инфекция, могут вызвать отек. В общем анализе крови врач может обнаружить повышенные уровни белых кровяных клеток или другие признаки воспаления или инфекции.
Ультразвуковое исследование
Ультразвуковое исследование может быть использовано для более подробного изучения структуры глаза и выявления возможных изменений, связанных с отеком стромы. Врач может использовать ультразвуковую волну для создания изображения глаза, которое поможет ему определить причину отека.
Оптическая когерентная томография (ОКТ)
ОКТ — это специальное исследование, которое позволяет врачу получить детальное изображение структуры сетчатки глаза. ОКТ может быть полезен в диагностике отека стромы, так как он позволяет врачу увидеть наличие отека и определить его причину.
Биомикроскопия
Для проведения биомикроскопии используется специальное устройство, называемое биомикроскопом. Врач осматривает глаз через микроскоп, который позволяет ему увидеть более подробную картину отека стромы и определить его причину.
Дополнительные методы
Помимо основных методов диагностики, врач может также назначить дополнительные исследования, такие как компьютерная томография или магнитно-резонансная томография глаза, для получения более подробной информации о состоянии глаза и определения причины отека стромы.
Важно помнить, что диагностика отека стромы требует медицинского обследования и консультации с врачом. Не пытайтесь самостоятельно установить диагноз и начинать лечение без рекомендации специалиста





























